ASMA INFANTIL
- ASMA INFANTIL
- INTRODUCCIÓN
- DEFINICIÓN
- EPIDEMIOLOGÍA
- EVOLUCIÓN E HISTORIA NATURAL
- FISIOPATOLOGÍA
- DIAGNÓSTICO
- HISTORIA CLÍNICA
- ESTUDIOS FUNCIONALES RESPIRATORIOS
- ESTUDIOS DE LABORATORIO
- DIAGNOSTICO DIFERENCIAL
- CLASIFICACIÓN
- TRATAMIENTO DEL ASMA
- SELECCIÓN DE LOS MEDICAMENTOS:
- MEDICAMENTOS PARA EL ASMA
- TRATAMIENTO ESCALONADO
- MANEJO DE LOS EPISODIOS AGUDOS (CRISIS ASMÁTICAS)
- TRATAMIENTO PREVENTIVO AMBIENTAL
- INMUNOTERAPIA
- OTROS TRATAMIENTOS
- TERAPIAS NO CONVENCIONALES
- PRONÓSTICO
- CONCLUSIÓN
Guías para su diagnóstico y Tratamiento
Colegio Mexicano de Alergia, Asma e Inmunología Pediátrica
(COMAAIPE)
INTRODUCCIÓN
El Asma es un padecimiento bronquial crónico que inicia generalmente en la infancia, que tiene un gran impacto en la calidad de vida del que la sufre, que produce importantes alteraciones en economía y la dinámica familiar, que está aumentando su prevalencia a nivel mundial y que puede alcanzar niveles de severidad que lleven al paciente a la muerte. Es además un padecimiento con alta variabilidad individual, tanto en severidad como en su pronóstico, por lo que es necesario que los médicos encargados de su atención se actualicen y entiendan que es un padecimiento que si se diagnostica tempranamente y se somete a tratamientos y seguimiento de control adecuados, por médicos con experiencia en su manejo, puede controlarse, o inclusive, bajo ciertas condiciones, curarse.
Es por ello que en todo el mundo han surgido diversas iniciativas para la difusión de un adecuado conocimiento del Asma dirigido al público en general, a autoridades de salud y a los médicos de atención primaria, sobre todo a los pediatras, pues es en la edad infantil cuando el padecimiento generalmente inicia, y cuando mejor oportunidad se tiene de evitar su progresión y agravamiento hacia la edad adulta, si se sabe diagnosticar, tratar y en su momento referir adecuadamente al paciente con Asma Infantil.
La intención de esta guía es dar un panorama actualizado del padecimiento y sus normas de diagnóstico y de tratamiento de acuerdo al tipo y grado de severidad en cada caso.
DEFINICIÓN
El asma es una enfermedad crónica inflamatoria de las vías respiratorias, que se caracteriza por obstrucción reversible o parcialmente reversible de éstas, además de hiperrespuesta a diferentes estímulos y se caracteriza clínicamente por: tos, disnea y sibilancias (1-3).
Se debe de hacer notar que existen diversas definiciones de Asma, basadas en criterios patológicos ó fisiológicos pulmonares, sin embargo la definición basada en estos conceptos clínicos simples cumple mejor el objetivo de identificación de casos y puede ser usado por cualquier médico sin necesidad de recursos sofisticados de diagnóstico. Es particularmente importante en ésta definición el concepto de la reversibilidad de la obstrucción bronquial, completa ó parcial, ya sea en forma espontánea o en respuesta a tratamientos broncodilatadores ó anti-inflamatorios.
EPIDEMIOLOGÍA
Aunque en nuestro país no existen estudios epidemiológicos controlados, las únicas encuestas realizadas en México de l948 a l991 que aparecen en la literatura reportan una prevalencia de 1.2 a 12.5% (4,5), sin embargo hay reportes de otros países donde se establecen prevalencias que van del 2 hasta el 33% (6). Esto significa que existe una diferencia de hasta 15 veces en la prevalencia de unos países a otros. Es muy probable que esta gran variabilidad en las prevalencias se deba tanto a factores genotípicos (hereditarios) como ambientales de cada población estudiada, además de las diferencias en las variables utilizadas para el diagnóstico definitivo de Asma en los diferentes estudios epidemiológicos.
Actualmente está en proceso un ambicioso esfuerzo internacional para la clarificación de los diferentes aspectos epidemiológicos del Asma y de las enfermedades alérgicas, basados en encuestas epidemiológicas estandarizadas: el Estudio Internacional para Asma y Alergias en la Infancia (ISAAC: “International Study of Asthma and Allergies in Childhood”).(7) Este estudio está actualmente en proceso en México y sus resultados completos están aún por conocerse.
Este tipo de estudios ya han comprobado que existe también suficiente evidencia epidemiológica que muestra un incremento modesto pero sostenido de la prevalencia del asma a través de los últimos años y, quizás más alarmante, un incremento de la mortalidad por asma (1), a pesar de que contamos comparativamente con mejores recursos de diagnóstico y de tratamiento que antes.
La atopía, – término que define a algunas enfermedades con niveles elevados de IgE asociados a una predisposición genética definida -, constituye el factor epidemiológico más consistente para el desarrollo de asma en la infancia. En su momento, se han reportado diversos factores epidemiológicos que de alguna manera influyen en la prevalencia del asma (8) como la edad de inicio, la severidad inicial, la falta de lactancia materna, la introducción temprana de formulas infantiles, la introducción temprana de alimentos no lácteos, el tabaquismo involuntario, ciertas infecciones virales tempranas, el mes de nacimiento, la presencia de contaminantes ambientales, y el contacto temprano con alergenos ambientales en el hogar.
De todos ellos, en estudios de análisis de probabilidad, la exposición temprana a alergenos potentes como el ácaro del polvo casero ha mostrado una alta correlación con el desarrollo de asma.(9) Incluso una reducción a la mitad en el grado de exposición al ácaro reduce a la mitad el grado de sensibilización así como el grado de asma en individuos ya sensibilizados.
El tabaquismo de los padres es otro factor que se ha comprobado en meta-análsis que incrementa el riesgo de padecer asma y otras enfermedades respiratorias con un índice de riesgo (OR)de 1.2 a 1.3.
En cuanto al efecto protector del seno materno, existe evidencia acumulada discordante en la literatura, sin embargo, un meta-análisis reciente mostró un efecto protector vs. asma, si las madres mantenían más de 3 meses el seno materno exclusivo con un índice de riesgo (OR) de 0.8. (9)
En los últimos años, se ha podido dilucidar el perfil de citocinas que son promotoras del fenómeno alérgico, siendo el perfil TH-2 el dominante en la fisiopatología de los fenómenos alérgicos, han surgido diversas teorías que intentan relacionar la inducción temprana de éste particular perfil de citocinas con factores tales como una deficiente carga de estímulos bacterianos en edades tempranas como una posible causa del incremento en la prevalencia de las reacciones alérgicas a nivel mundial (teoría higiénica). Esta conclusión está basada en:
1) La propensidad de muchos microbios a estimular el sistema inmune Th1, el cual suprime a la inmunidad Th2;
2) En el aparente efecto protector de la mala higiene;
3) En el probable efecto estimulante de alergia que pueden tener los tratamientos antibióticos en edades muy tempranas;
4) En la relación inversa que tienen ciertas infecciones con la alergia, así como también el contenido de endotoxina bacteriana en el aire de los hogares y por último
5) En la aparente asociación entre ciertas bacterias de la microflora intestinal y el desarrollo de alergia. (10)
Otros factores que se están actualmente investigando y que pudieran tener una relación causal directa son: la exposición reiterada a ciertos alimentos; a partículas de la combustión del diesel; a toxinas y contaminantes ambientales; y los cambios en los patrones de alimentación, sobre todo en lo concerniente a ácidos grasos omega-3 y productos anti-oxidantes, que parecen tener influencia en la polarización de las respuestas inmunes (Th1/Th2).
EVOLUCIÓN E HISTORIA NATURAL
Los síntomas de asma frecuentemente se desarrollan durante los primeros años de vida. Los estudios longitudinales muestran que por lo menos el 60% de los niños con sibilancias de las vías respiratorias bajas durante los primeros 3 años de vida, persisten con episodios de sibilancias a los 6 años, y tienen de 4 a 5 veces más posibilidades de tener episodios de sibilancias a la edad de 13 años.(8)
El riesgo es aún mayor en niños hospitalizados por infecciones respiratorias por el virus sincicial respiratoria (VSR) (8,11). Existen al menos dos sub-fenotipos de enfermedad silbante en la infancia basados en la asociación con una función respiratoria alterada al nacimiento, la hiperrespuesta bronquial, los niveles séricos de IgE y pruebas cutáneas positivas a alergenos:
1) Lactantes con sibilancias transitorias de inicio temprano, pero sin síntomas a la edad escolar, asociados con una pobre función pulmonar, atribuíble a un desarrollo pulmonar intrauterino alterado y
2) Otro grupo, de inicio más tardío de asma alérgica, mas estrechamente relacionado con atopia. (6,12,13)
El asma es una causa rara de muerte infantil en niños y adolescentes. En una serie de muertes repentinas y no esperadas en personas de 1 a 21 años, el asma ocurre en el 5% de los casos.(14) Entre 1978 y 1987, el índice de muertes se ha incrementado en un estimado de 6.2% por año en los Estados Unidos. El mayor incremento ocurrió entre los niños de 5 y 14 años con un promedio anual de 10.1% (15).
FISIOPATOLOGÍA
Hasta hace poco, la información de la patología del asma provenía de estudios post-mortem, que mostraba que tanto vías respiratorias grandes como pequeñas frecuentemente contienen tapones compuestos por moco, proteínas séricas, células inflamatorias, y detritus celular. Microscópicamente, las vías aéreas están infiltradas con eosinófilos y células mononucleares, existe vasodilatación y evidencia de extravasación micro-vascular y daño epitelial.
El músculo liso de la vía aérea está frecuentemente hipertrofiado, lo cual se caracteriza por tener vasos de neo-formación, mayor número de células epiteliales caliciformes y depósito de colágena por debajo del epitelio. Estas características de la remodelación de la pared de la vía respiratoria explican la importancia de la inflamación crónica recurrente en el asma. Más aún, estos cambios pueden no ser completamente reversibles.
La obstrucción, reversible ó parcialmente reversible de las vías respiratorias, la inflamación y la hiperrreactividad bronquial a varios estímulos, son las características que definen el asma. (16)
En los últimos años, numerosos estudios clínicos y básicos han demostrado el papel central de la inflamación, por sí misma, ó mediante sus efectos en el músculo liso bronquial, como determinantes de la obstrucción del flujo aéreo en el asma. La inflamación de las vías aéreas, encontrada virtualmente en todos los individuos con asma, es ahora vista como el factor más directamente relacionado con la severidad de la enfermedad.
Los factores desencadenantes ó los alergenos inhalados inducen la activación de las células cebadas y macrófagos, con la consecuente liberación de varios mediadores pro-inflamatorios, incluyendo leucotrienos, factores quimiotácticos y citocinas (17). Los antígenos procesados y presentados por los macrófagos a los linfocitos Th0, bajo la influencia un patrón adecuado de citocinas, estimula la diferenciación a un patrón de citocinas Th2 lo que a su vez estimulan la liberación de mayores cantidades de IL- 4 e IL- 5, los cuales a su vez causan la síntesis de IgE por los linfocitos B y eosinofilia, respectivamente. (18,19)
Las citocinas derivadas de macrófagos tales como IL -1, factor de necrosis tumoral alfa (TNF- alfa), interferón gama (INF- gama), activan las células endoteliales, aumentando la expresión de las moléculas de adhesión tal como ICAM 1 (20) y VCAM 1. Mas aun la IL – 4 derivada de células T selectivamente aumentan la expresión de VCAM 1 (21). Esto permite la salida de leucocitos de la vasculatura a la mucosa de las vías aéreas. Las consecuencias de este infiltrado de células inflamatorias incluyen la esfacelación del epitelio respiratorio (22), anormalidades en el control autonómico del tono de las vías aéreas (23), cambios en la función mucociliar y aumento de la respuestas bronquiales (17). Esta reacción inflamatoria autoperpetuable de esas células efectoras (eosinófilos y células cebadas) es capaz de sintetizar citocinas que posteriormente promueven un incremento del proceso inflamatorio.
DIAGNÓSTICO
El diagnóstico correcto del asma se basa en la historia clínica del paciente, en el examen físico, y en los estudios tanto de laboratorio como de gabinete. No es por lo tanto difícil de realizar, pues es un diagnóstico predominantemente clínico, en el que los estudios de gabinete sólo ayudan a corroborar. El diagnóstico se basa en la presencia de signos objetivos de obstrucción bronquial, básicamente por medio de la exploración física (signos de dificultad respiratoria, sibilancias, espiración prolongada, hipoventilación, etc.). Estos signos obstructivos deben de ser recurrentes, esto es, presentarse en forma de exacerbaciones episódicas (crisis), aunque en grados más severos los síntomas obstructivos pueden ser persistentes, y aún así, presentar episodios de agravamiento. Otra característica básica del diagnóstico es que la obstrucción bronquial es reversible, o al menos parcialmente reversible, a veces en forma espontánea o en base a tratamientos con broncodilatadores y/ó anti-inflamatorios. Además de lo anterior, en la gran mayoría de los casos se puede documentar en la historia clínica el fenómeno de hiper-reactividad bronquial, esto es, el inicio ó la exacerbación de signos y síntomas de reacción bronquial (tos, secreción bronquial, sibilancias, ó disnea) a una diversidad de estímulos físicos, químicos ó emocionales (ejercicio, olores penetrantes, humos, cambios de temperatura ó humedad ambiental, etc.). Se debe recordar que el asma se presenta a cualquier edad y su sintomatología puede variar en intensidad y frecuencia de un paciente a otro, incluso en un mismo paciente con el paso del tiempo (24). Esto quiere decir que el fenómeno obstructivo en un paciente con asma tiene un carácter evolutivo ó cambiante, y que puede mejorar ó empeorar según sean las circunstancias ambientales y de tratamiento instituídos.
HISTORIA CLÍNICA
Los síntomas más comunes son: Tos, disnea, sibilancias, polipnea, respiración corta, taquipnea y en niños mayores, opresión (dolor) torácica y fatiga. La tos es una manifestación muy importante en el paciente asmático, misma que se ha observado acompañada de disnea y/o sibilancias, o como manifestación única; sin embargo, puede ser fácilmente confundida con una complicación de algún episodio infeccioso como en los casos de Pertussis, Parapertussis, Micoplasma, etc. (25,26)
Debido a que el asma es frecuentemente parte de un complejo sindromático alérgico generalizado, es frecuente encontrar síntomas asociados de las siguientes enfermedades relacionadas: rinitis, sinusitis, dermatitis atópica, alergia a alimentos y medicamentos. De hecho, el encontrar síntomas alérgicos en otras áreas, nos ayuda a definir la etiología alérgica del asma en ésos casos.
Es necesario investigar la relación de los síntomas con las diferentes temporadas estacionales, pues es frecuente encontrar un patrón predominantemente estacional en la mayoría de los casos de asma en la infancia, y son menos los casos que presentan un patrón indistinto (en cualquier época) y menos los que tienen síntomas perennes ó continuos ya que esto implica un asma persistente, lo cual es menos frecuente. Los patrones estacionales, sobre todo de primavera y otoño suelen indicar una fuerte correlación con alergia polínica. El asma predominantemente invernal suele estar relacionada a infección respiratoria (sinusitis), y el patrón continuo es más frecuente en individuos con sensibilidad alérgica a varios grupos alergénicos ó a alergenos caseros (ácaro,hongos,polvo casero, epitelios animales ó alimentos).
En la historia clínica debe de investigarse el patrón de inicio, la duración y frecuencia de los ataques (días por semana o días por mes), sobre todo porque esto es imprescindible para la clasificación de la severidad del asma, además de que ayuda a sospechar en las posibles causas en cada exacerbación.
Es notoria la predisposición a iniciar una recaída ó a empeorar por la noche en el asma infantil de tipo alérgico. Es frecuente la observación de que tanto la tos como los signos de dificultad respiratoria empeoran ó inician en la noche. Incluso la tos nocturna como único síntoma, debe de hacer sospechar la posibilidad de que el paciente esté cursando con asma. (27).
Existe una gran cantidad de factores que pueden precipitar (disparar) una crisis asmática, y la historia clínica debe de tratar de dilucidar la posibilida de que los ataques estén relacionados a algunos de ellos. Tiene especial importancia la exposición a alergenos tales como el polvo de la casa, ácaro, cucaracha, caspa, pelo o saliva de perro y gato, plumas de aves, hongos del polvo de la casa como Alternaria y Cladosporium, hongos de la humedad como Penicillium, Candida, etc.; exposición a irritantes como el humo del tabaco, etc. .. (28,29,30)
Tiene también importancia la relación con la exposición a cambios climáticos, contaminación ambiental (ozono, monóxido de carbono, bióxido de nitrógeno, partículas suspendidas, etc. (31).
Otro grupo de factores desencadenantes son: La exposición a infecciones virales (frecuentemente en las guarderías), el ejercicio, la exposición a solventes, la ingesta de medicamentos anti-inflamatorios no esteroideos o la presencia de factores endocrinos y emocionales (32).
El encontrar síntomas de reactividad bronquial asociados al ejercicio es una característica muy frecuente en el asma infantil, su importancia radica en que nos indica indirectamente la presencia de inflamación bronquial a pesar de que el niño no tenga síntomas en reposo y habitualmente requiere de tratamiento.
Debido a que los agentes disparadores (alergenos e irritantes) varían de acuerdo al tipo de ambiente en que se desenvuelva el paciente, debe de investigarse cuáles son las características del hábitat en que se desenvuelve el niño (casa, guardería, escuela, salidas habituales, colonia, ciudad, etc.).
En cualquiera de estos lugares, la exposición del paciente con personas que tengan infecciones de vías respiratorias puede ocasionarle manifestaciones clínicas que agrave la evolución y compliquen el manejo de su asma. Así mismo, debe considerarse el contacto con personas que fumen ya que existe la posibilidad de inhalar 50 o más sustancias tóxicas emitidas por el humo de este mal hábito, el cual causa, entre otras, la desepitelización respiratoria, lo que ocasiona aumento en la frecuencia, duración e intensidad de los cuadros infecciosos y alérgicos (33). Se debe investigar la posibilidad de convivencia en estos lugares con animales como perro, gato, aves, etc. que pueden ocasionar, por sí mismos después del contacto con el alergeno, una crisis de asma y de otras alergias, ya sea en forma inmediata (minutos) o bien, en forma tardaría (horas o días).
De igual forma, la exposición al polvo y plantas artificiales, conlleva la posibilidad de inhalar esporas de hongos diversos, que también son causantes de cuadros alérgicos. El estar en contacto con humedad o plantas naturales, aumenta el riesgo para que el paciente inhale esporas de hongos. (30).
La higiene y la ventilación de estos lugares, son muy importantes ya que se ha confirmado cada vez por más autores, que el hacinamiento y la acumulación de polvo, favorece la aparición de crisis; además, la acumulación de basura es un medio ideal para que la cucaracha y otros insectos se reproduzcan y esto, puede ser un factor detonador de alergias (34). Cuando el paciente manifiesta asma leve en forma intermitente o en forma leve persistente, su manejo es relativamente sencillo, pero en caso de no atenderse médicamente en forma adecuada, ese mismo paciente puede pasar a tener un cuadro moderado persiste o grave, al continuar exponiéndose a los factores de riesgo ya mencionados.(35) Afortunadamente, el cuadro clínico es modificable en la mayoría de los casos moderados persistentes y graves, con un tratamiento médico completo y oportuno. Mediante el apoyo de un especialista, estos pacientes pueden disminuir su sintomatología hasta lograr una calidad de vida mucho mejor de la que la tenían antes de iniciar el tratamiento y, de ser posible, una curación clínica total (36).
Actualmente está demostrado que cuando existe algún padecimiento alérgico en un padre, existe la probabilidad del 50% que sus hijos tengan alguna enfermedad alérgica y, cuando ambos padres manifiestan un problema alérgico, esa probabilidad se eleva hasta el 80% de que sus hijos pueden tener patologías alérgicas (36).
En cuanto a la exploración física, además de tratar de corroborar los signos clínicos de obstrucción de la vía aérea baja, es prudente buscar estigmas alérgicos tales como ojeras, surco nasal, saludo alérgico, prurito nasal, respiración oral; también se deberá estar al pendiente sobre la presencia de rinitis y sinusitis. Signos de dificultad respiratoria tales como tiro intercostal, aleteo nasal, sibilancias en espiración forzada o posterior a maniobra de tos. La ausencia de sibilancias no excluye el diagnóstico de asma. En caso de crisis de asma, ” el silencio respiratorio ” es un dato de alarma ya que traduce un broncoespasmo importante.
El paciente puede estar asintomático y asignológico en el momento de la exploración física y esto no necesariamente descarta el diagnóstico de asma (27,37).
ESTUDIOS FUNCIONALES RESPIRATORIOS
Los estudios de la función pulmonar son escenciales para diagnosticar el asma y clasificar su grado de severidad, lo cual servirá de base para recomendar la terapéutica adecuada. El empleo de mediciones objetivas de la función pulmonar es recomendable, debido a que la percepción de los síntomas por parte de paciente y los hallazgos de la exploración física, en ocasiones, no tienen correlación con el grado de severidad de la obstrucción de las vías aéreas.
El estudio más confiable es la Espirometría, que se realiza con aparatos con sensores de flujo aéreo (neumo-tacómetros) que procesan y grafican el resultado en curvas espirométricas de flujo/volumen ó volumen/tiempo, las cuales son comparadas con valores de referencia normales ya estandarizados de acuerdo a la estatura, edad y grupo étnico de los pacientes.
Este tipo de estudio es realizable en niños mayores de 5 años y, aunque ya existen algunos reportes con el método pletismográfico en menores de 5 años, es poca la experiencia que existe a la fecha, además de ser un procedimiento costoso (37).
Se han diseñado también dispositivos monitores de flujo (Peak Flow Meters), más simples, portátiles y económicos, aunque no son tan sensibles ni específicos comparados con los espirómetros, pero que son accesibles para la mayoría de los pacientes, y son útiles como una medida de auto-control para el asma en niños y adultos. (38)
Son dos las mediciones de gran valor diagnóstico: el VEF 1 y el FEM; sin embargo, también son importantes el FEF 25-75 y la CVF.
VEF-1 (Volumen Espiratorio Forzado en el primer segundo)
Es la fracción de volumen que se expulsa en el primer segundo del esfuerzo respiratorio máximo, y normalmente representa aproximadamente el 80% de la CVF. Una disminución >20% de este volumen, es indicativa de un proceso obstructivo. Todos los pacientes con diagnóstico presuntivo de asma deben ser valorados con una espirometría, al menos al iniciar su tratamiento y, posteriormente, controles de seguimiento dependiendo de cada caso.(1)
FEM (Flujo Espiratorio Máximo)
Este valor proporciona una medición simple y cuantitativa de la obstrucción de las vías aéreas. Se realiza con un flujómetro portátil. El monitoreo de FEM es una herramienta clínica de gran valor en el consultorio, en el hospital y hogar del paciente ya que permite valorar:
• La respuesta al tratamiento durante una crisis aguda. • Respuesta al tratamiento crónico. • Detectar el deterioro asintomático de la función respiratoria, antes de • que se vuelva más grave. • Identificar factores desencadenantes como por ejemplo el ejercicio. Idealmente el FEM debe ser medido dos veces al día, una vez al levantarse y otra vez de 10 a 12 horas después. Si es paciente está bajo tratamiento con broncodilatadores se recomienda que la medición se realice antes y después de su administración. Para que el paciente pueda monitorear su asma en el hogar, se ha diseñado un sistema de lectura del FEM similar al de un semáforo; dicho sistema lo clasifica en 3 diferentes zonas o colores que se establecen de acuerdo al valor previsto para el individuo; el valor previsto corresponde al FEM de mayor valor cuando el paciente está controlado ó asintomático.
ZONA VERDE: FEM del 80 al 100 % del previsto. El paciente no presenta síntomas, manteniéndose con actividad normal y sueño tranquilo. Este estado es donde se debe mantener todos los días.
ZONA AMARILLA: FEM del 50 al 80% del valor previsto. En este caso, el paciente presenta síntomas como tos, sibilancias, actividad restringida, sueño tranquilo. Se deberán tomar acciones para mejorar el control.
ZONA ROJA: FEM menor al 50% del valor previsto. En este caso, existe tos y al paciente tiene dificultad para respirar, caminar y/o hablar. Es una emergencia y requiere atención médica. (3639)
ESTUDIOS DE LABORATORIO
El diagnóstico de Asma, como ya se dijo, es eminentemente clínico y los estudios más que nada nos ayudan a elucidar su etiología, sus posibles repercusiones, y a hacer diagnóstico diferencial.
Biometría hemática completa:
Permite identificar estado anémico, sospechar infección asociada, ó citopenias importantes. El conteo de eosinófilos totales puede ayudar a la identificación de una etiología alérgica, sin embargo su especificidad es muy baja. Eosinofilia periférica de más de 500 es sugestiva de etiología alérgica (40). Eosinofilias intensas deben de hacer sospechar parasitosis invasivas ( toxocara, ascaris, triquina, filaria, etc.).
Radiología de tórax:
Todo paciente con diagnóstico ó sospecha fundada de Asma debe de contar con una radiografía simple de tórax. Los cambios rediológicos típicos del asma son: sobredistensión pulmonar, abatimiento de diafragmas, rectificación de costillas, y aumento de la trama bronquial.
Es esencial en el diagnóstico diferencial, pues permite descartar con cierta facilidad procesos de infiltración alveolar, malformaciones congénitas, adenopatías obstructivas, tumoraciones y cardiopatías de flujo aumentado, etc. El mayor valor de una radiología de tórax en el Asma no es la confirmación de los cambios radiológicos típicos del asma sino la ausencia de signos radiológicos de otras patologías diferenciales.
Citología nasal:
Realizada con cucharilla nasal y tinción de Wright-Giemsa (Jaolwaisky) es una técnica sensible y específica en el diagnóstico diferencial de las enfermedades alérgicas respiratorias. Un conteo elevado de eosinófilos ó células cebadas sugiere fuertemente etiología alérgica. La neutrofilia es orientadora de infección, aunque la ausencia de eosinófilos no descarta el diagnóstico de alergia (27).
RADIOLOGÍA DE SENOS PARANASALES
Debido a que la sinusitis se presenta hasta en el 75% de los pacientes asmáticos, es necesario pensar siempre en ésta posibilidad en todo paciente asmático en la infancia. Se aconseja que si el paciente presenta Rinitis Alérgica asociada de intensidad moderada ó signos de otitis media ó adenoiditis detectables, pedir una serie completa de Rx simples de senos paranasales. Aunque su sensibilidad no supera a la Tomografía (TAC). En el caso de lactantes, los senos paranasales que ya pueden estar afectados son maxilares y etmoidales y en niños mayores, comienza la implicación esfenoidal y frontal (41,42).
Gases arteriales:
Todo paciente que curse con una crisis de asma moderada a severa que requiera hospitalización debería tener al menos una gasometría al inicio y continuar su monitorización de acuerdo a su evolución. Es esencial en la toma de decisiones para intubación y ventilación mecánica en la falla respiratoria inminente. Otra alternativa, aunque menos sensible es la oximetría de pulso.
IgE sérica total:
La medición de la concentración de la Inmunoglobulina E (IgE) en suero ayuda a definir la posibilidad de una etiología alérgica en el Asma, y no solo eso, ayuda a precisar el pronóstico en los lactantes con sibilancias tempranas. La IgE total se encuentra elevada en más del 75% de los pacientes con asma alérgica. Es importante señalar que un resultado normal, aunque disminuye la probabilidad de un fenómeno alérgico, no la excluye totalmente.
IgE específica en suero:
Es posible determinar los niveles de IgE para un alérgeno específico en una muestra de sangre del paciente, utilizando técnicas de inmonoensayo con radioisótopos (RAST) ó enzimático (ELISA).
Es una técnica mucho más costosa, que se realiza generalmente sólo en laboratorios de referencia, y cuya sensibilidad y especificidad en general no supera al método cutáneo, a excepción del grupo de lactantes menores. También es una buen alternativa en pacientes con anafilaxia, dermografismo intenso, ó dermatopatías generalizadas que hacen imposible la realización de pruebas cutáneas de alergia.
Pruebas cutáneas de alergia:
Ayuda a precisar con exactitud la etiología alérgica del asma. Es esencial la información que proveen para la correcta planeación de las medidas ambientales preventivas y ayudan en la decisión de someter al paciente a programa de inmunoterapia específica. Se recomienda realizarlas de preferencia después de los 3 años de edad debido a que a esa edad ya alcanzan una grado de sensiblidas y especificidad adecuadas. Sin embargo, pueden realizarse si el caso lo amerita, en lactantes mayores de 6 meses, tomando en cuenta que existe una mayor probabilidad de reacciones falsas negativas.
Este procedimiento sólo debe de efectuarse por un especialista entrenado en éste tipo de procedimientos (Alergólogo). Es un procedimiento relativamente sencillo y consiste en romper por rascado ó pinchazo la capa córnea de la piel con una microlanceta, aplicando al mismo tiempo alergenos conocidos disueltos en forma líquida (gota), midiendo después de 15-20 minutos los resultados, y comparándolos contra controles apropiados. Estos resultados deben de correlacionarse con las manifestaciones clínicas para que tengan validez.
DIAGNOSTICO DIFERENCIAL
A cualquier edad, el diagnóstico de asma incluye un rango amplio de síntomas que van de leves a graves. Y con el apoyo de los estudios mencionados el médico se apoya para integrar un diagnóstico definitivo.
En pediatría, la etapa del lactante es quizás en donde existe mayor dificultad para el diagnóstico diferencial, pues en éstas etapas es cuando frecuentemente inicia el asma en forma insidiosa y, ya que el diámetro de las vías aéreas es menor a menor edad, muchas patologías congénitas ó inflamatorias no alérgicas producen sibilancias, uno de los síntomas cardinales del asma, aunque no exclusivo.
No es el propósito de éste trabajo hacer una análisis exhaustivo de estas alternativas diagnósticas. Enumeramos una lista de diagnósticos diferenciales que el médico debe de tener en mente antes de plantear un diagnóstico definitivo de Asma:
- Bronquiolitis.
- ERGE y trastornos de la deglución.
- Cuerpo extraño.
- Anillos vasculares.
- Laringotraqueomalacia.
- Adenopatía perihiliar.
- Membranas laríngeas.
- Parálisis de cuerdas vocales.
- Estenosis subglótica, bronquioestenosis, traqueoestenosis.
- Fibrosis quística.
- Neumonías atípicas.
- Displasia broncopulmonar.
- Tuberculosis
- Parasitosis con migración pulmonar.
- Cardiopatías congénitas con flujo pulmonar aumentado.
- Edema pulmonar.
Existen sin embargo características en la historia clínica, en la evaluación física ó en la respuesta terapéutica que hace sospechar fuertemente en un diagnóstico alternativo (43) y que obliga a descartar con estudios apropiados otros diagnósticos:
- • Síntomas de inicio neonatal
- Sibilancias asociadas a la alimentación o a vómitos/regurgitación
- Comienzo súbito con tos y asfixia severa
- Esteatorrea
- Estridor
- Retraso en el crecimiento
- Soplo cardíaco
- Hipocratismo digital
- Signos pulmonares unilaterales
- Ausencia de reversibilidad con los broncodilatadores
- Hallazgos radiológicos focales ó persistentes.
CLASIFICACIÓN
La gravedad del asma se clasifica de acuerdo a la frecuencia de presentación de los síntomas diurnos y nocturnos y el porcentaje de variabilidad, obtenido por medio de pruebas objetivas, en la medición del grado de obstrucción de las vías respiratorias. (1,45)

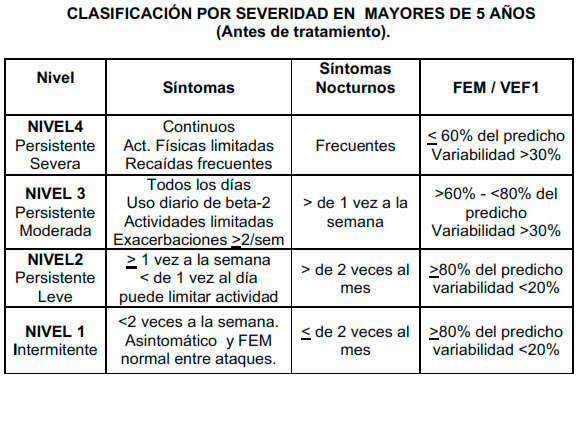
*La presencia de una de las características de severidad es suficiente para colocar al paciente en ésta categoría. Un individuo debe de ser asignado al grado más severo en la que cualquiera de éstas características ocurra. Las características anotadas en ésta tabla, son generales y pueden sobreponerse entre ellas, debido a la alta variabilidad del asma. Además, una clasificación individual puede cambiar con el tiempo.
**Los pacientes de cualquier nivel de gravedad pueden tener exacerbaciones leves, moderadas o severas. Algunos paciente con asma intermitente, experimentan exacerbaciones severas con riesgo de muerte, separadas por períodos largos de función pulmonar normal y sin síntomas
TRATAMIENTO DEL ASMA
Existen nuevas modalidades del tratamiento del Asma que ayudan a los pacientes a prevenir la mayoría de los ataques ó crisis, a mantenerse libres de los molestos síntomas nocturnos y diurnos y a mantenerse físicamente activos. Se han publicado una diversidad de guías para el manejo general del Asma que en general han sido recopiladas y concensadas por paneles de expertos, una de las primeras y más importantes es la Guía Práctica para el Diagnóstico y Tratamiento del Asma, editada por el Instituto Nacional de Corazón Pulmón y Sangre de los Institutos Nacionales de Salud (NHLBI-NIH) de los Estados Unidos (1,44), que incluso sirvió de base para la Iniciativa Global del Asma (GINA) promovida por la Organización Mundial de la Salud (OMS).(45)
El objetivo de éstas iniciativas es educar a la comunidad médica en el correcto diagnóstico y tratamiento del Asma, ajustadas a la realidad económica y social de cada región ó país. Estos lineamientos internacionales son la base, – con algunas modificaciones -, para nuestras recomendaciones de clasificación y tratamiento del Asma en la edad pediátrica. (1,16,24,27,44-48)
Para lograr el control del asma se requiere:
- Clasificar el grado y tipo de Asma
- Identificar y evitar los factores desencadenantes ó que empeoran el asma
- Seleccionar los medicamentos apropiados para cada nivel
- Establecer un plan de manejo del Asma a largo plazo con
- Detener las recaídas de los ataques de Asma
- Educar a los pacientes para que aprendan a manejar su padecimiento
- Monitorear y ajustar el tratamiento del asma hasta conseguir un control efectivo a largo plazo
La meta del tratamiento es el control del asma:
- Síntomas crónicos mínimos (idealmente ninguno), incluyendo síntomas nocturnos.
- Episodios agudos poco frecuentes
- Sin visitas a urgencias
- Necesidad mínimo de un beta2 agonista PRN
- Sin limitación en las actividades diarias, incluyendo ejercicio
- Función pulmonar lo más cercana a lo normal
- Mínimos (o ninguno) efectos adversos de los medicamentos
SELECCIÓN DE LOS MEDICAMENTOS:
Existen dos grupos de medicamentos que ayudan a controlar el asma:
Medicamentos de acción rápida (broncodilatadores de acción corta) que trabajan rápido para detener los ataques ó aliviar los síntomas, y
Medicamentos preventivos de largo plazo (en especial los agentes anti-inflamatorios) que previenen el inicio de los síntomas y las crisis agudas.
Es preferible el uso de medicamentos inhalados cuando sea posible, debido a su alta eficacia terapéutica: altas concentraciones del medicamento son liberadas directamente en las vías respiratorias con efectos terapéuticos potentes y pocos efectos sistémicos adversos. Los dispositivos disponibles para aplicar medicamentos inhalados incluyen: los inhaladores presurizados de dosis medida (IDM); inhaladores de dosis medida activados por la respiración; inhaladores de polvo seco; y los nebulizadores. Los espaciadores (ó cámaras de retención) hacen que los inhaladores sean más fáciles de usar, además de que ayudan a reducir la absorción sistémica y los efectos colaterales de los corticoesteroides inhalados.
Es conveniente seleccionar los dispositivos de inhalación más adecuados para cada paciente, en general:
- Los niños menores de 2 años deben usar un nebulizador ó un inhalador presurizado (IDM) con un espaciador con mascarilla.
- Niños de 2 a 5 años de edad deberán de usar un inhalador presurizado IDM con un espaciador ó, si es necesario un nebulizador. • Para los pacientes que usan espaciador, el espaciador deberá de ajustar adecuadamente al inhalador presurizado. El tamaño del espaciador deberá de incrementarse según el niño crezca e incremente su tamaño pulmonar.
- Los pacientes a cualquier edad más allá de los 5 años que tengan dificultad utilizando un inhalador IDM deberá de usarlo con un espaciador, o usar un inhalador de dosis medida activado por la respiración, un inhalador de polvo seco ó un nebulizador. Hay que tomar en cuenta que los inhaladores de polvo seco requieren de un esfuerzo inspiratorio que puede ser difícil de conseguir durante los ataques agudos y por niños menores de 5 años.
- Los pacientes que estén sufriendo de un ataque severo deben de usar un IDM presurizado con un espaciador adecuado ó idealmente un nebulizador.
Enseñe a los pacientes (y a sus padres) cómo utilizar los dispositivos para inhalación. Cada uno de los diferentes tipos de inhaladores requiere de una técnica de inhalación diferente.
1. Dé demostraciones directas e instrucciones ilustradas impresas.
2. Pida que los pacientes le muestren su técnica en cada visita.
Se recomienda un esquema ó modalidad de tratamiento escalonado para clasificar la severidad del asma y para guiar su tratamiento. El número y frecuencia de los medicamentos se incrementa (sube de nivel) de acuerdo a como se incremente su necesidad, y se disminuyen (baja de nivel) cuando el asma está bajo control.
Estas recomendaciones son sólo una guía de tratamiento. Son los recursos locales y las circunstancias particulares del paciente las que determinan el tratamiento específico. Inicie el tratamiento al nivel más apropiado para la severidad inicial del asma del paciente (ver tablas de clasificación de severidad). La meta es establecer el control lo más pronto posible, y de ahí, iniciar la disminución del tratamiento al mínimo necesario para mantener el control.
- El asma persistente es más efectivamente controlada con medicamentos de largo plazo para suprimir y revertir la inflamación, que sólo tratando de quitar el broncoespasmo y sus síntomas relacionados.
- Los medicamentos anti-inflamatorios, particularmente los corticoesteroides inhalados, son actualmente los medicamentos preventivos más efectivos a largo plazo.
- Puede necesitarse un curso corto (7 a 10 días) de corticoesteroides orales para establecer un control rápido.
Suba de nivel si no se está logrando un control adecuado. Generalmente, la mejoría debe de alcanzarse dentro del primer mes de tratamiento. Antes de cambiar, revise la técnica de uso del medicamento del paciente, su aceptación al tratamiento y si se están evitando los factores desencadenantes.
Baje de nivel si el control se ha mantenido por lo menos 3 meses; siga un plan de reducción escalonada gradual de los medicamentos.
Revise el tratamiento cada 3 a 6 meses una vez que el asma esté bajo control.
Consulte con un especialista en Asma cuando algunas condiciones clínicas compliquen o empeoren el asma (p.ej.: sinusitis), ó cuando el paciente no responde a un tratamiento aparentemente óptimo o siempre que los pacientes se encuentren en los niveles 3 ó 4 de la clasificación escalonada
MEDICAMENTOS PARA EL ASMA
Medicamentos de acción rápida:
Beta2 agonistas de vida media corta: (también conocidos como beta adrenérgicos, beta2 estimulantes ó simpatico-miméticos)
- Nombres genéricos: salbutamol, bitolterol, fenoterol, isoetarina, metaproterenol, piributerol, salbutamol y terbutalina.
- Mecanismo de acción: Broncodilatador.
- Efectos colaterales:
- Inhalados: Tienen menores y menos significativos efectos colaterales que las tabletas ó jarabes.
- Orales: Pueden causar estimulación cardiovascular, trémor músculo-esquelético, cefalea e irritabilidad.
- Comentarios: Medicamentos de elección para el broncoespasmo agudo. Por vía inhalada actúan con mayor rapidez y son más efectivos que las tabletas y el jarabe. El aumento en la frecuencia de su uso puede reducir su efecto esperado. El uso de más de un frasco al mes indica un control pobre del asma.
Anticolinérgicos:
- Nombres genéricos: Bromuro de Ipratropio y Bromuro de oxitropio.
- Mecanismo de acción: Broncodilatador.
- Efectos colaterales: Mínima resequedad o mal sabor de boca.
- Comentarios: Puede proveer de efectos aditivos a los beta-agonistas, pero comienza a actuar lentamente. Es una alternativa para pacientes con intolerancia a beta2 agonistas. Las dosis del inhalador IDM es baja.
Teofilinas de acción corta:
• Nombre genérico: Aminofilina. • Mecanismo de acción: Broncodilatador. • Efectos colaterales: Relativamente frecuentes. Náusea, vómito. En concentraciones más altas: taquicardia, convulsiones, arritmias. • Comentarios: No se considera actualmente como medicamento de primera línea en el Asma aguda. Se debe de considerar la aminofilina en caso de que no estén disponibles los beta2 adrenérgicos o la respuesta a ellos sea pobre. Puede ser necesario el monitoreo de niveles séricos. Su alta frecuencia de efectos colaterales potencialmente peligrosos y su pobre efecto aditivo a los beta 2 adrenérgicos ha obligado a desistir de su uso.
Epinefrina:
- Nombre genérico: Adrenalina.
- Mecanismo de acción: Broncodilatador.
- Efectos colaterales: Relativamente frecuentes. Efectos similares pero más significativos que los beta2 agonistas. Se suman convulsiones, escalofríos, fiebre y alucinaciones.
- Comentarios: En general, actualmente sólo se recomienda su uso en crisis de asma si No se cuenta con beta2 agonistas inhalados ó en el caso de que el Asma sea parte de un episodio de Anafilaxia.
Medicamentos preventivos a largo plazo
Corticoesteroides: (adreno-corticoides, glucocorticoides, esteroides)
- Nombre genérico:
- Inhalados: Beclometasona, Budesonida, Flunisolida, Fluticasona, Triamcionolona, Mometasona.
- Orales: Prednisolona, Prednisona, Metilprednisolona, Dexametasona.
- Mecanismo de acción: Anti-inflamatorio.
Efectos colaterales:
- Inhalados: Tienen pocos efectos adversos conocidos. El uso de espaciadores y de lavado bucal después de la inhalación ayuda a prevenir la candidiasis oral. Dosis mayores a 1 mg por día pueden estar asociadas a adelgazamiento de la piel, equimosis fáciles y a supresión adrenal.
- Orales: Mucho más frecuentes, y relacionadas directamente al grado de dosis y el tiempo de uso. Su uso prolongado puede llevar a osteoporosis, hipertensión arterial, diabetes, cataratas, supresión del eje hipotalámico-pituitario-adrenal, obesidad, adelgazamiento de la piel y debilidad muscular. Se deben considerar condiciones co-existentes que pueden empeorar por los esteroides orales, como las infecciones virales (varicela, herpes), tuberculosis, hipertensión, diabetes, etc.
Comentarios: Los esteroides inhalados son eficientes y aunque tienen un pequeño riesgo de efectos colaterales, son bien tolerados por su eficacia. Es necesario lavar los espaciadores y las boquillas después de la inhalación, pues disminuye el riesgo de candidiasis oral. Los esteroides orales si se usan por tiempo prolongado, el dar la dosis en días alternos reduce su toxicidad significativamente. Dosis altas en períodos cortos de 3 a 10 días son muy efectivas para lograr un rápido control. Administrar hasta lograr un FEM >80% del esperado, ó hasta resolver los síntomas.
Cromonas:
- Nombres Genéricos: Cromoglicato de Sodio (cromolín, cromolín sódico) y Nedocromilo (nedocromil sódico).
- Mecanismo de acción: Anti-inflamatorios.
- Efectos colaterales: Efectos colaterales mínimos. Puede producirse tos con la inhalación y ardor de garganta.
Comentarios: Puede tomar de 2 a 4 semanas para alcanzar su máximo efecto protector. Mejor indicados en estadio 2 y más económicos que otras opciones de control a largo plazo.
Beta2 agonistas de acción prolongada: (beta adrenérgicos de acción prolongada, simpaticomiméticos) • Nombres genéricos:
- Inhalados: Salmeterol, formoterol.
- Orales: Clenbuterol (jarabe y tabs.) terbutalina y salbutamol (tabletas de liberación lenta).
- Mecanismo de acción: Broncodilatador.
- Efectos colaterales:
- Inhalados: Efectos colaterales menos frecuentes ó severos que por la vía oral.
- Orales: Pueden causar estimulación cardio-vascular, ansiedad, pirosis, trémor músculo-esquelético, cefalea e hipokalemia.
- Comentarios: No deben de usarse para tratar crisis agudas, siempre se usan en combinación con tratamiento anti-inflamatorio. Combinados con dosis bajas ó intermedias de esteroides inhalados, habitualmente proporcionan un control más efectivo que altas dosis de esteroides inhalados solos.
Teofilinas de liberación sostenida:
- Nombre genérico: Teofilinas de acción prolongada (aminofilina, xantinas, metil-xantinas).
- Mecanismo de acción: Broncodilatadores, anti-inflamatorios.
- Efectos colaterales: Relativamente frecuentes. Náusea y vómito frecuentes. A mayor nivel sérico, efectos colaterales más serios: taquicardia, arritmias, convulsiones.
- Comentarios: Se requiere monitorizar niveles séricos en forma frecuente. El metabolismo y absorción de las teofilinas puede ser afectado por muchos factores, incluyendo enfermedades febriles. Utiles como aditivos en el control de grados más severos de asma.
Ketotifeno:
- Mecanismo de acción: Antihistamínico de baja potencia, con cierto efecto anti-inflamatorio.
- Efectos colaterales: Puede causar sedación y aumento de peso.
- Comentarios: No existe una aceptación general sobre su indicación en el control del Asma. Su utilidad relativa (muy discutida) al parecer está relacionada con su efecto antihistamínico en el Asma de tipo alérgico.
Anti-leucotrienos: (modificadores de leucotrienos).
- Nombres genéricos: Montelukast, Zafirlukast, Zileuton.
- Mecanismo de acción: Antagonista de receptores de leucotrienos ó inhibidores de la 5-lipo-oxigenasa.
- Efectos colaterales: Datos limitados por su relativo poco tiempo de uso a la fecha. Se les ha relacionado con la posibilidad de Síndrome de Stürge-Weber.
Comentarios: No se ha establecido exactamente cuál es la posición de los anti-leucotrienos en el manejo del asma. Se sugiere actualmente su uso sólo en el asma persistente leve. Actualmente está en discusión su aprobación para el uso en el Asma persistente moderada.
TRATAMIENTO EN MODALIDAD ESCALONADA PARA EL TRATAMIENTO A LARGO PLAZO DEL ASMA EN LOS LACTANTES Y NIÑOS PEQUEÑOS (MENORES DE 5 AÑOS)
• Recuerde : Hay pocos estudios sobre tratamiento de asma para lactantes • Los pacientes deben iniciar el tratamiento en el nivel más adecuado a la severidad inicial de su condición. • Puede ser necesario un curso de rescate con esteroides orales en cualquier momento o nivel. • Los pacientes deben evitar o controlar los factores desencadenantes en cada nivel • Todo tratamiento debe incluir la educación del paciente y la familia
NIVEL 4: PERSISTENTE SEVERA:
Preventivo a largo plazo: Corticosteroides Inhalados.
♦ IDM con espaciador con mascarilla > 1000 mcg/día ó
♦ Budesonida ó fluticasona por nebulizador >1000 mcg dividido en 2 dosis/día
♦ Si es necesario, añadir esteroides orales a la dosis más baja posible, en días alternos y temprano por las mañanas. Alivio Rápido: Broncodilatadores de acción rápida inhalados.
♦ Beta-2 agonistas ó Bromuro de Ipratropio, ó Beta-2 agonistas orales (jarabe ó tabletas) por razón necesaria para los síntomas. No exceder de 4 dosis al día.
NIVEL 3: PERSISTENTE MODERADA:
Preventivo a largo plazo: Corticosteroides inhalados.
♦ IDM con espaciador y mascarilla: 400-800 mcg al día ó
♦ Budesonida ó Fluticasona por nebulizador < 1000 mcg/día dividido en 2 dosis/día.
Alivio Rápido: Broncodilatadores de acción rápida inhalados.
♦ Beta-2 agonistas ó bromuro de ipratropio, ó beta-2 agonistas orales (tabletas ó jarabes. No exceder de 4 dosis diarias. NIVEL 2: PERSISTENTE LEVE:
Preventivo a largo plazo: Corticosteroides inhalados (200 a 400 mcg) ó Cromoglicato de sodio (por IDM con espaciador y mascarilla ó por nebulizador).
Alivio Rápido: Broncodilatadores de acción rápida inhalados:
♦ Beta-2 agonistas ó bromuro de ipratropio, ó beta-2 agonistas orales (tabletas ó jarabes. No exceder de 4 dosis diarias.
NIVEL 1: INTERMITENTE:
Preventivo a largo plazo: No necesario.
Alivio Rápido: Broncodilatadores de acción rápida inhalados.
♦ Beta-2 agonistas ó bromuro de ipratropio, por razón necesaria. No más de 3 veces a la semana. La intensidad del tratamiento dependerá de la severidad de la recaída. Revise el tratamiento cada 3 a 6 meses. Si el control es adecuado por al menos 3 meses intente una reducción gradual (nivel inferior). Si el control no es adecuado, considere subir un nivel, pero primero revise las técnicas de aplicación de los medicamentos, el apego al tratamiento y si se están llevando a cabo las medidas de control ambiental (para alergenos y otros factores disparadores).
TRATAMIENTO EN MODALIDAD ESCALONADA PARA EL TRATAMIENTO A LARGO PLAZO DEL ASMA EN NIÑOS MAYORES DE 5 AÑOS.
- Los pacientes deben iniciar el tratamiento al nivel más apropiado para la severidad inicial de su asma. Establezca el control lo más pronto posible; y de ahí disminuya el tratamiento al menos nivel posible pero que mantenga el control.
- Pueden ser necesarios tratamiento de rescate con prednisona ó prednisolona oral en cualquier nivel y tiempo. • Todo tratamiento debe de incluír educación al paciente sobre el mismo.
TRATAMIENTO ESCALONADO
NIVEL 4: PERSISTENTE SEVERA:
Preventivo a Largo plazo: Corticosteroides inhalados (800 a 2000 mcg) o más, y Broncodilatadores de acción prolongada, ya sea agonistas Beta-2 inhalados, teofilinas de liberación prolongada ó beta-2 agonistas de acción prolongada orales (en tabletas ó jarabes). Alivio rápido: Broncodilatadores de acción rápida inhalados:
♦ Beta-2 agonistas según requiera para los síntomas.
NIVEL 3: PERSISTENTE MODERADA:
Preventivo a Largo plazo: Corticosteroides inhalados (800 a 2000 mcg) o más, y Broncodilatadores de acción prolongada, ya sea agonistas Beta-2 inhalados, teofilinas de liberación prolongada ó beta-2 agonistas de acción prolongada orales (en tabletas ó jarabes).
Alivio rápido: Broncodilatadores de acción rápida inhalados:
♦ Beta-2 agonistas según requiera para los síntomas. No exceder de 4 veces al día. NIVEL 2: PERSISTENTE LEVE:
Preventivo a largo plazo: No necesario
Alivio rápido: Broncodilatadores de acción rápida inhalados según requiera, pero menos de una vez a la semana. La intensidad del tratamiento dependerá de la severidad del ataque. Pueden ser necesarios los Beta-2 agonistas ó el Cromoglicato antes de ejercicio ó exposición a alergenos precipitantes.
Debe revisarse el tratamiento cada 3 a 6 meses. Si el paciente está controlado por al menos 3 meses, se debe de intentar una reducción del tratamiento a un nivel menor.
Si no se está obteniendo un control adecuado, se debe considerar subir un nivel en el programa de tratamiento. Antes revise la técnica de administración del medicamento, el apego del paciente al esquema y si se han llevado a cabo medidas preventivas de control ambiental (evitar alergenos ó factores disparadores).
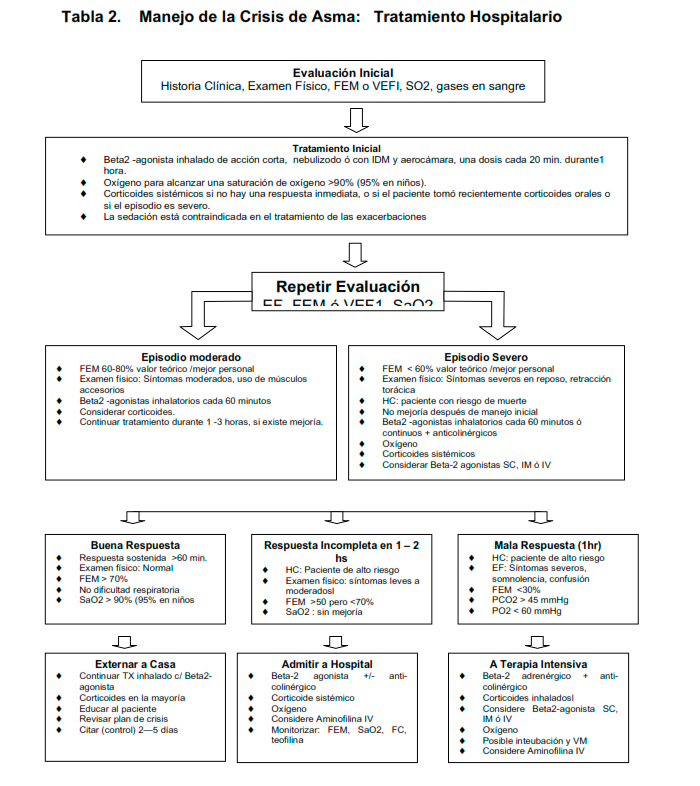
MANEJO DE LOS EPISODIOS AGUDOS (CRISIS ASMÁTICAS)
No debe subestimarse nunca la severidad de un ataque, los ataques severos de asma pueden poner en peligro la vida.
Los pacientes con un alto riesgo de muerte relacionado al asma incluyen:
• Aquellos con crisis severas aún utilizando corticoides sistémicos o que los hayan dejado recientemente. • Hospitalizados o con visitas de emergencia debidas al asma durante el último año. • Historial de enfermedades psiquiátricas o de problemas psicosociales.
• Historia de no-cumplimiento con el esquema de medicamentos indicados para el asma.
Los pacientes deben buscar atención médica inmediata sí:
• El ataque es severo:
- El paciente tiene falta de aire durante el reposo, está inclinado hacia delante, habla con palabras entrecortados en lugar de oraciones (los lactantes dejan de alimentarse), está agitado, soñoliento, o confuso, tiene bradicardia o una frecuencia respiratoria mayor a 30 por minuto.
- Las sibilancias son muy notorias o ausentes.
- El pulso es mayor de 120 latidos por minuto (más de 160 por minuto para los lactantes).
- El FEM es menor al 60% del estimado para la persona, o de su mejor resultado aún después del tratamiento inicial.
- La respuesta no es pronta al tratamiento broncodilatador inicial ni sostenida durante al menos 3 horas.
- No hay mejoría dentro de las 2 a 6 horas después de iniciar el tratamiento corticoesteroide sistémico.
- Si hay deterioro progresivo. Los ataques de asma requieren de un tratamiento inmediato:
- Es esencial el uso de beta 2 agonistas inhalados de vida media corta en dosis adecuadas. Puede ser necesario el uso de dosis frecuentes.
- Los corticoesteroides orales (tabletas o jarabes) indicados tempranamente durante un ataque moderado o severo, ayudan a revertir la inflamación y a acelerar la recuperación, y pueden disminuír significativamente el riesgo de complicaciones severas ó inclusive la muerte en los episodios agudos.
- Se debe de administrar oxígeno en los centros de salud u hospitales si el paciente está hipoxémico.
- No se recomienda la teofilina o aminofilina si se utilizan, además, beta2 agonistas inhalados en dosis altas, debido a que no brindan ningún beneficio adicional, y sí incrementan el riesgo de efectos colaterales. Sin embargo, la teofilina puede y debe utilizarse sí no hay beta2 agonistas inhalables disponibles. Si el paciente se encuentra ya tomando teofilina diariamente, debe medirse su concentración sérica antes de agregar una teofilina de acción corta.
- La epinefrina (adrenalina) puede estar indicada para el tratamiento agudo del asma en la anafilaxis y el angioedema
Tratamientos no recomendados para el manejo de las crisis agudas de asma:
- Sedantes (estrictamente prohibidos)
- Medicamentos mucolíticos (pueden empeorar la tos)
- Sulfato de magnesia (no hoy efecto probado)
- Fisioterapia torácica (puede aumentar la ansiedad y la hipoxia del paciente)
- Hidratación con grandes volúmenes de líquidos para los adultos y niños mayores (puede ser necesario para lactantes y niños pequeños)
- Antibióticos (no sirven para los ataques, pero pueden estar indicados para los pacientes que, además, presentan neumonía o infecciones bacterianas como la sinusitis)
Los ataques leves pueden ser tratados en casa si el paciente está preparado y si tiene un plan de manejo establecido de asma que incluya los pasos a seguir.
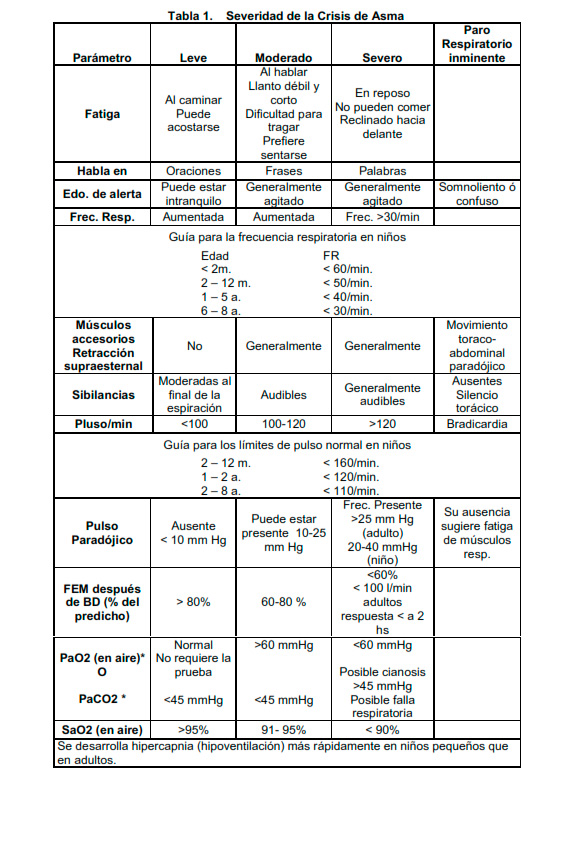
En el caso de una crisis de asma de grado moderado el paciente puede requerir atención hospitalaria. Los ataques severos siempre deben de manejarse en una clínica ú hospital (Ver Tabla 1 para la evaluación de la severidad de la crisis).
Es imprescindible monitorear la respuesta al tratamiento: Evaluar síntomas y posiblemente el flujo máximo. Además, valorar en el hospital la saturación de oxígeno; Considerando la medición de gases en sangre arterial en pacientes con supuesta hipoventilación, dolor torácico severo, o flujo máximo <30 % del predicho.
TRATAMIENTO PREVENTIVO AMBIENTAL
Es indispensable en el manejo a largo plazo del asma la identificación de los factores disparadores y los alergenos causales en cada caso. Esto se logra con una cuidadosa historia clínica y mediante una evaluación alérgica por medio de pruebas específicas de alergia (IgE específica en suero ó Pruebas Cutáneas de Alergia). Cuando los pacientes logran evitar ó reducir significativamente ésos factores desencadenantes de Asma (alergenos e irritantes) los síntomas y ataques de asma pueden ser prevenidos y la medicación reducida en consecuencia.(49) Aunque la mayoría de éstas medidas preventivas son útiles para todos, la mejor respuesta se obtiene individualizando éstas medidas en cada caso, de acuerdo a éste tipo de evaluaciones.
Medidas Específicas
Acaros: Los Dermatophagoides (ácaros del polvo casero) se alimentan de las escamas de piel humana depositadas sobre los colchones húmedos y calientes, en el tapiz de los muebles ó en alfombras. Los pacientes alérgicos a Dermatophagoides deben cubrir almohadas y colchones con fundas de plástico para reducir su exposición. Otra forma de control de ácaros es la disminución de la humedad ambiental dentro de casa, con una buena ventilación ó aparatos des-humidificadores. Pueden utilizarse, además, acaricidas, como el benzoato de bencilo (Acarosan), o el ácido tánico para desnaturalizar éste alérgeno, sin embargo el uso de acaricidas no ha demostrado que reduzca el grado de síntomas en pacientes sensibles. (49-53)
Cucarachas: El alergeno principal de la cucaracha Bla g II contribuye en forma importante para la hiperreactividad de las vías respiratorias. Lo más efectivo para su control son las medidas de limpieza, principalmente en la cocina. Pueden intentarse además trampas para cucarachas y el uso rutinario de insecticidas, teniendo cuidado de evitar excesivos olores irritantes. (50,54))
Mascotas: Los alergenos de la saliva y glándulas sebáceas del gato (Fel d I) y del perro (Can f I), han mostrado positividad en pruebas cutáneas de alergia, con relación a la clínica aún en ausencia de mascotas en la casa. Es importante hace hincapié en que aún que la mascota se mantenga fuera de casa, la concentración de los alergenos principales dentro de casa se incrementa con el tiempo, y se mantiene incluso después de haber eliminado de casa al animal. Es necesario el lavado de pisos, paredes y cubiertas de cama. Una solución de ácido tánico al 3% pudiera ayudar a desnaturalizar los alergenos. Lo mejor es no tener mascotas. (49,50,55,56)
Hongos: Debido a que la mayoría de ellos necesitan también de una humedad relativa ambiental alta (del 60-70%), un deshumidificador puede ser útil; también cualquier medida que ayude a ventilar e iluminar el hogar. El uso de fungicidas puede ayudar a reducir la concentración de hongos. (57-59)
Contaminación ambiental: Durante los períodos de alta contaminación, hay que evitar la actividad física innecesaria y permanecer en casa. Los pacientes asmáticos no deben vivir y/o trabajar cerca de industrias productoras de irritantes conocidos como isocianatos o ácidos anhídircos. (49,50,52,58,59)
Infecciones respiratorias: Debido a que la inflamación alérgica de la vía repiratoria disminuye cualitativamente la respuesta inmune local, los asmáticos alérgicos tiene un índice alto de infecciones respiratorias virales y bacterianas, en comparación con individuos sanos de la misma edad, principalmente en la etapa de lactante y pre-escolar. Se sugiere por lo tanto evitar en lo posible el contacto con personas que sufran infecciones respiratorias (50,60,61) Esto puede ser prácticamente imposible cuando los niños acuden a centros de atención ó guarderías.
Pólenes: Es recomendable evitar tener plantas de ornato o jardines dentro del hogar, se debe recomendar no tener patio con pasto ó maleza. Las concentraciones de pólenes en el polvo de casa suelen ser bajas, y es buena idea evitar abrir puertas y ventanas durante el día, cuando las concentraciones de pólenes son mayores. (52,55)
Humo de tabaco: Como ya se ha comentado, los productos de combustión del tabaco son altamente irritantes para un epitelio repiratorio sensible, y es necesario hacer todo el esfuerzo por evitar que los padres fumen. (62-64) No es suficiente que no se fume en casa ó cuando el niño no está presente. Las partículas se acarrean en pelo, piel y ropa y van contaminando el hogar.
Otras Medidas (49,50-52,56,62,65,66)
• Evitar sillas tapizadas, alfombras, tapices. Son preferibles los pisos de madera o linóleo, muebles de madera o metal y persianas de metal o plástico. Todos los objetos de la habitación deben ser lavables.
• No almacenar cosas que guarden polvo en el armario (mantas, tejidos de lana, sombreros de fieltro) ó encarrarlas en bolsas de plástico cerradas. Mantener cerradas las puertas de los armarios.
• Las puertas y ventanas deben ajustar estrechamente. Se deben mantener cerradas las ventanas de la habitación durante las estaciones de polinización importante y cuando existan niveles elevados de contaminación. • Limpiar frecuentemente el polvo con trapo húmedo o aspirar (el paciente no debe entrar en la habitación durante la limpieza ni en las 3-4 horas siguientes).
• Usar almohadas de relleno sintético, evitando almohadas de plumas ó hule espuma, y lavarlas una vez al mes, permitiendo su secado completamente.
• Cubrir totalmente los colchones y tapicería con una funda impermeable (de plástico ó telas ahuladas apropiadas) con cierre hermético.
• Lavar frecuentemente las sábanas; Deberán ser de algodón.
• Evitar muñecos de peluche, ó trapo en las habitaciones. Preferir juguetes sólidos, no permeables a polvo, ya sea de madera, plástico o material no alérgico. • Procure evitar en lo posible irritantes, en particular el humo del tabaco, desodorantes ambientales, naftalina, insecticida en aerosol, olores de cocina, perfumes ambientales en productos de limpieza, y humo de fogones ó chimeneas. Se recomienda el empleo de extractores de humos y tapaderas.
• En los períodos de exposición alérgica inevitable, las mascarillas resultan útiles para prevenir la inhalación de polvo doméstico, esporas de hongos, caspa de animales, fibras textiles y contaminantes atmosféricos.
• Tratar de mantener una humedad relativa entre 35 y 50% y temperaturas menores de 22 grados centígrados.
INMUNOTERAPIA
La Inmunoterapia con Alergenos (ITA) consiste en la administración gradual de cantidades crecientes del alérgeno, ya sea por piel o por mucosas, con la finalidad de inducir un fenómeno de“tolerancia inmunológica” a ése alérgeno.(67)
Esta tolerancia se consigue habitualmente en forma gradual hasta un punto máximo, y es directamente proporcional a la dosis total acumulada en el tiempo. Esta tolerancia se manifiesta por una reducción significativa de la sintomatología asociada a la exposición subsecuente al alergeno causal. (67-70) La inmunoterapia específica con alergenos para el Asma, es un método de tratamiento que ha mostrado ser eficaz para mejorar significativamente :
• Los síntomas de Asma
• Los requerimientos de medicamentos para su control
• La hiper-reactividad bronquial no-específica
• La hiper-reactividad bronquial alérgeno-específica
Estos hallazgos han sido reconocidos y detallados en 62 estudios prospectivos doble-ciego y aleatorizados, realizados a lo largo de los años y analizados en por lo menos dos meta-análisis realizados por Abramson, Puy y Weiner en 1995 y 1999. (71,72)
En un reciente artículo (73) que publica la posición de la Organización Mundial de la Salud (OMS) con respecto al uso de inmunoterapia en diversas patologías alérgicas se concluye que: “la inmunoterapia con alergenos es un tratamiento efectivo para los pacientes con asma”.
Es necesario hacer notar que aunque pocos, también existen estudios publicados que no han encontrado un beneficio significativo en el uso de inmunoterapia específica en el asma. (74) Es por ello que cobran más valor los hallazgos de éstos meta-análisis por ser revisiones homogenizadas de toda la literatura publicada sobre el tema , con criterios rigurosos de inclusión y de análisis estadístico. (67)
Dos estudios con éstas características(75,76) han inclusive demostrado fehacientemente en un seguimiento prospectivo que la inmunoterapia en pacientes con rinitis alérgica y asma leve fue capaz de reducir significativamente el riesgo de empeoramiento del asma.
Es también un consenso que para que un régimen de Inmunoterapia tenga las mayores probabilidades de éxito, es necesario que cumpla con los siguientes requisitos: (67,70,73)
• Prueba convincente de que existe una sensibilización alérgica
• Que la sintomatología clínica sea concordante con el tipo de alérgeno demostrado
• Que la evolución y control del asma sean inadecuadas, a pesar de seguir con medidas estrictas de control ambiental y medicamentos apropiados.
• Imposibilidad ó dificultad para eliminar el alergeno ofensor
• Disponibilidad de un extracto alergénico de alta calidad, preferentemente estandarizado
• Que existan estudios clínicos doble-ciego donde se haya demostrado la eficacia en el uso de dicho extracto alergénico
• Que la prescripción de la inmunoterapia sea realizada por un médico Alergólogo con experiencia en su manejo
• Que se cuente con los medicamentos e infra-estructura apropiada para el manejo de una posible reacción anafiláctica.
• Que el paciente ó los padres estén conscientes de los posibles riesgos de reacciones anafilácticas severas o fatales y de los beneficios potenciales del tratamiento.
Existen ya algunos estudios que reportan resultados satisfactorios con IT sublingual en el asma, sin embargo el número limitado de pacientes de éstos estudios no es suficiente evidencia hasta el momento como para recomendar su uso en el asma infantil.
En resumen, la inmunoterapia con alergenos, utilizando extractos estandarizados en unidades biológicas (BAU) ó unidades alérgicas (AU), en pacientes alérgicos que cumplan con los criterios arriba mencionados, es un método efectivo y suficientemente seguro, cuanto se realiza por médicos con formación en Alergología, en el tratamiento del asma, pues reduce significativamente el grado y severidad, y reduce en consecuencia el grado de medicación necesaria para su control, reduce tanto la HRB inespecífica como la HRB alérgeno-específica, y es el único tratamiento que ha demostrado científicamente ser capaz de modificar el curso natural de la enfermedad cuando se utiliza en forma temprana (en la infancia) en el asma. (45,48,67,69,70,72,73)
OTROS TRATAMIENTOS
Una minoría de pacientes asmáticos (entre el 5 y 10%) continúa teniendo síntomas molestos, con exacerbaciones que necesitan hospitalización a pesar de tener una terapia convencional adecuada. Se debe de hacer el mejor de los esfuerzos para descartar que ésta situación no se deba a factores prevenibles, como por ejemplo: Mal apego al tratamiento; un control inadecuado de alergenos en su casa; una técnica de inhalación inadecuada; ó una farmacoterapia subóptima. Se ha podido demostrar que un plan de manejo tradicional vigilado compulsivamente, con seguimiento frecuente en un centro de asma, puede reducir la necesidad de esteroides orales del 16 al 40% en asma esteroidedependiente.
Diversos estudios han demostrado la eficacia de terapias antiinflamatorias
alternativas en asmáticos que persisten con su dependencia a esteroides a pesar de haber revalorizado los puntos anteriores.
Algunos agentes que han sido investigados son: Metrotexate (81), Sales de Oro, Troleandomicina (77), Ciclosporina (78), Colchicina (79), Cloroquina (80), Gammaglobulina I.V. (82), y Dapsona (83), sin embargo, basados en estudios disponibles, es difícil recomendar éstas terapias fuera de una investigación clínica. El más investigado es el metotrexate.
TERAPIAS NO CONVENCIONALES
Con respecto a terapias alternativas no convencionales, se han promocionado una diversidad de métodos, algunos de ellos de hecho gozan de gran popularidad en nuestro medio, quizás relacionada con el bajo nivel cultural promedio de nuestra población, y muchas veces alentadas por una mala experiencia con terapias supuestamente convencionales. Ninguno de éstos métodos ha probado su eficacia en estudios controlados.(84)
Dentro de este grupo se cuentan:
Homeopatía: práctica médica alternativa y filosófica, en la cual se cree que causando la enfermedad es un método de curar la enfermedad. Administrando a los pacientes extractos de plantas y de órganos de origen animal, en forma de soluciones infinitamente diluídas, por vía oral, por tiempos prolongados y no definidos, tratando de igual forma enfermedades con bases fisio-patológicas totalmente diferentes, retando toda lógica científica. No existen estudios clínicos que demuestren la eficacia de la homeopatía en alergia.
Acupuntura: Práctica médica de origen oriental consistente en la aplicación de múltiples agujas en diversos puntos de la piel con la finalidad de “activar” ó bloquear a distancia los diversos órganos del cuerpo. También se promueve como eficaz para una gran diversidad de patologías, entre ellas las alergias. Tiene efectividad comprobada en anestesiología y en el tratamiento de ciertos tipos dolor. Sin embargo, otras acciones presumibles como el control del Asma y las alergias no han sido científicamente probadas.
Terapia de Neutralización: Consistente en la aplicación de químicos ambientales, hormonas, vacunas virales, extractos alimentarios, sustancias naturales del cuerpo (sangre, orina), por diferentes vías, (49)
Otros tipos de terapias alternativas menos populares son: la Desintoxicación Química, la Vacuna de Orina (proteosa), la Urinoterapia, los tratamientos para la Intolerancia Ambiental Idiopática, la Inmunoterapia Enzimopotenciada,
las dosis altas de vitaminas simples ó múltiples y las terapias de dietas “hipoalergénicas” estrictas no convencionales. Todos éstos métodos “alternativos” carecen de un sustento científico válido, e incluso, en algunos de ellos hay casos probados de complicaciones serias de tipo auto-inmune.
PRONÓSTICO
El pronóstico del asma depende de factores genéticos, de la edad de inicio de los síntomas, principalmente sibilancias antes de los 2 años de edad, de la presencia y grado del fenómeno alérgico, de la posibilidad y oportunidad de medidas ambientales preventivas y de la edad de inicio de un tratamiento antiinflamatorio
oportuno que prevenga la disminución de la función pulmonar irreversible a largo plazo. (63,85)
CONCLUSIÓN
El asma es el padecimiento respiratorio crónico más frecuente en pediatría. No se ha dilucidado completamente aún su fisiopatología, aunque existen grandes avances en ésa área. Reduce la calidad de vida de quien la padece y tiene el riesgo de progresar en intensidad hasta producir daño e incapacidad permanente. Su prevalencia e incluso la mortalidad está aumentando en todo el mundo por causas aún desconocidas. Por todo ello, es muy importante su diagnóstico temprano y el inicio de medidas de tratamiento adecuadas en tiempo e intensidad, basadas en el tipo y nivel de severidad de cada caso, para poder brindarle a cada paciente con asma una calidad de vida normal y el mejor pronóstico posible.
